糖尿病内科について
糖尿病とは
糖尿病は、なんらかの原因でブドウ糖(血糖)を上手に細胞に取り込めなくなり、血液中のブドウ糖が増えてだぶつき、高血糖となる慢性疾患です。血糖濃度のいつも高い状態が続くと、血管をはじめとする全身の組織に悪い影響が及んできます。 糖尿病は、大きく「1型」と「2型」の2種類に分けられます※。
※2次性糖尿病
1型・2型糖尿病のほかに、「2次性糖尿病」というタイプもあります。2次性糖尿病は、他の病気が要因となって起こる糖尿病です。つまり、他に基礎疾患があり、そのせいで糖尿病になってしまうタイプです。基礎疾患にはいろいろなものが知られていますが、内分泌疾患、肝疾患、膵疾患、遺伝子疾患などのほか、こうした疾患の治療に用いる薬物(ステロイド等)による副作用なども原因となります。2次性糖尿病では、糖尿病の治療と並行して基礎疾患を治療する必要があります。基礎疾患が改善してくれば、多くは糖尿病の状態も安定し、血糖コントロールができるようになってきます。
1型糖尿病
インスリンを産生する膵臓の細胞(膵β細胞)がある時から壊れていき、インスリンが分泌されなくなってくる疾患です。若いうちに発症することの多いのが特徴です。
原因は、はっきりとはわかっていませんが、免疫系の異常反応により、自らの細胞が攻撃される「自己免疫」によるものと考えられています。
1型糖尿病では、血糖値を下げるホルモンであるインスリンの分泌が極度に低下するか、またはほとんど分泌されなくなるため、血中の糖が異常に増加し、重篤な症状を引き起こしかねない状態になります。
- 1型糖尿病の治療
- 1型糖尿病の治療は、インスリンを適切に補充することです。インスリンの補充によって血糖値をコントロールしていけば、発症前と同様の生活を送ることができます。
また現在、インスリン補充以外の治療法としては「膵臓移植」もあります。さらに先進的な医療としては「膵島移植」や「人工膵島」、さらには再生医療や遺伝子治療などの研究も進められています。
- 2型糖尿病
- 生活習慣による影響が強く、日本人に最も多いタイプの糖尿病です。加齢や遺伝的要因のほか、食べ過ぎや運動不足、肥満、ストレス、睡眠時無呼吸症候群などが要因とされています。日本の糖尿病患者さんの95%以上は、この「2型糖尿病」です。
以下では、糖尿病の大半を占める「2型糖尿病」について説明し、加えて「妊娠糖尿病」についても触れておきます。
糖尿病(2型)とは
糖尿病とは、体を動かすエネルギー源であるブドウ糖を細胞がうまく取り込めなくなって、処理されない糖が血液中に溢れてしまう病気です。
健康な人なら、インスリンというホルモンがしっかり働き、血液中のブドウ糖を細胞に送り込んでエネルギー源にしたり、あるいは脂肪やグリコーゲンという物質に変えて蓄えたりします。このインスリンの分泌が足りなくなったり(インスリン分泌不全)、足りていてもうまく細胞に作用しなくなったりした状態(インスリン抵抗性)が糖尿病なのです。重度の糖尿病になってしまうと、血糖コントロールが難しくなってきますし、合併症も招きやすくなりますので、早期に発見し、早期に治療を始めることが大切です。
- 糖尿病(2型)の検査
- 糖尿病の診断にあたっては、血液検査や経口糖負荷試験などによる慢性高血糖の確認、および症状、臨床所見、家族歴、体重歴などを参考にして、医師が総合的に判断します。
また、糖尿病は初期のうちは自覚症状がほとんどありませんので、患者さんの病状を把握するためには血糖やHbA1c*(ヘモグロビン・エーワンシー)の値を定期的に検査していく必要があります。
 当クリニックは迅速でのHbA1cの測定が可能です。
当クリニックは迅速でのHbA1cの測定が可能です。 *HbA1cとは
血糖値が高くなると、ブドウ糖が赤血球中のヘモグロビン(Hb)と結合します。これがHbA1cと呼ばれるもので、血糖値が高ければ高いほど、この値も大きくなります。ヘモグロビンの寿命が約4ヶ月であるため、HbA1cは過去1~2ヶ月における血糖の平均的な状態を示すと考えられています。HbA1c値は糖尿病治療において最も大切な管理指標となっており、合併症の進行との関連性も深く、7.0%未満(国際標準値)が一応のコントロールの目安となります(※個々の患者さんの具体的な数値目標は、年齢や罹病期間、臓器障害の有無などによって異なります)
- 糖尿病(2型)の治療
- 糖尿病は現在のところ完治させることはできませんので、一生つき合ってく必要があります。しかし、悲観的になることはありません。糖尿病そのものは治せなくても、血糖値を正常に保ち、それと同時に体重や血圧、血中脂質も良好な状態に保てば、糖尿病による合併症、すなわち糖尿病細小血管合併症(網膜症、腎症、神経障害)や大血管障害(冠動脈疾患、脳血管障害、末梢動脈疾患)を起こさずに、あるいは進展を阻止して、健康を保持することは十分に可能です。そして、健康な人と変わらない日常生活の質(QOL)の維持、および健康な人と変わらない寿命の確保もできるようになるのです。
そして血糖値を正常に保つ上で重要になるのが、継続的な「血糖コントロール」です。医師の指導のもと、まずは食事療法と運動療法を行います。これだけで正常値になる患者さんもいらっしゃいます。糖尿病が進行したケースだったり、食事・運動療法だけでは血糖値がうまく下がらなかったりするような場合には、内服薬による治療やインスリン療法*を行うことになります。
*インスリン療法とは
注射により体外からインスリンを補って、健常な人の血中インスリンの変動をできるだけ忠実に再現する治療法です。インスリン療法は糖尿病に対する最終手段ではなく、昨今、良好な血糖コントロールを保ち合併症を防ぐために、また自らの膵臓を守るために、糖尿病治療の比較的早い段階から始めるケースが増えています。
こんな症状は受診をお勧めします
- 健康診断や会社の定期検診等で「血糖値の異常」を指摘された
- このごろ目立って太ってきた
- いくらでも食べられる
- 急に甘いものがほしくなる
- よく食べているのに痩せる
- ひどく喉が渇く
- 尿の回数が多く、量も多い。
- 尿の臭いが気になる
- いつも残尿感がある
- 下腹部が痒い
- 手足が痺れる
- 足がむくむ
- やけどやけがの痛みを感じない
- 視力が落ちてきた など
糖尿病の合併症
糖尿病では、きちんと「血糖コントロール」をしないと、血液中に溢れたブドウ糖が全身の血管にダメージを与え、様々な合併症を招くようになってきます。 合併症というのは、ある病気が元になって起こってくる、別の病気や症状のことです。 糖尿病の合併症には、三大合併症と言われる「糖尿病網膜症」「糖尿病性神経障害」「糖尿病性腎症」や大血管障害(心筋梗塞や脳梗塞、末梢動脈性疾患など)があります。
糖尿病の三大合併症
糖尿病網膜症(目の合併症)
目の内側には、網膜(目から入った光が像を結ぶ場所)という膜状の組織があり、光や色を感じる神経細胞が敷きつめられています。高血糖の状態が長い期間にわたって続くと、ここに張り巡らされた細い血管が動脈硬化による損傷を受け、血流が悪くなって栄養と酸素が十分に供給されず、視力が弱まってきます。進行してしまうと出血や網膜剥離を引き起こしたり、時には失明に至ったりするケースもあります。また、白内障になる人も多いと言われます。
糖尿病網膜症は、かなり進行するまで自覚症状が無いことも少なくないので、「まだちゃんと見えているから大丈夫」といった自己判断は禁物です。糖尿病の人は、目に特別な異常を感じなくても定期的に眼科を受診し、眼底検査などを受ける必要があります。
糖尿病性神経障害
主に足や手の末梢神経が障害されます。その症状の出方は様々で、「手足の痺れ」「やけどや怪我の痛みに気づかない」などです。そのほか胃腸の不調(下痢や便秘)、顔面神経麻痺、立ちくらみ、発汗異常、ED(勃起不全)など、いろいろな症状が現れてきます。
糖尿病性腎症
血液を濾過して尿をつくる腎臓の糸球体(しきゅうたい)という部分の毛細血管が傷害を受けて機能が損なわれ、だんだんと尿がつくれなくなってきます。やがては人工透析と言って、機械で血液の不要な成分を濾過し、人工的に尿をつくらなければならなくなったりします。すると週に2~3回、定期的に病院などで透析を受けるようになるので、日常生活に大きな影響が及んできます。現在、人工透析になる原因の第1位が、この糖尿病性腎症です。この合併症も自覚症状が無いままに進行しますので、早期に発見するためには、定期的に腎機能を検査する必要があります。
大血管障害(心筋梗塞、脳梗塞、末梢動脈疾患など)
糖尿病により血糖値の慢性的に高い状態が続くと、細い血管だけでなく、太い血管もダメージを受けます。動脈硬化を起こした血管は狭くなり、時には詰まってしまうこともあります。血流が悪くなったり、完全に詰まってしまったりすると、様々な病気を引き起こします。
- 糖尿病の大血管障害の原因
- 大血管障害は、高血糖・高血圧・脂質異常症(高脂血症)・肥満(特に内臓肥満)の4つの組み合わせで起こりやすくなります。これは「メタボリックシンドローム」の4つの要素と同じです。
その他にも、喫煙・加齢・運動不足・ストレス・不適切な食生活などが動脈硬化の原因となります。
したがって、動脈硬化を予防するためには、糖尿病の治療はもちろんのこと、肥満や高血圧、脂質異常症など、他の生活習慣病も同時に治療していくことが大切です。
糖尿病の大血管障害
心筋梗塞
心臓に酸素や栄養を供給している冠動脈が硬化・狭窄し、冠動脈の内腔が狭くなったところに、血液の小さな塊(血栓)が詰まって血管を塞いでしまうと、酸素が供給されなくなった部位がダメージを受け、心筋梗塞は発症します。通常なら、心筋梗塞が起こると、胸が強く締めつけられるような激しい痛みが生じますが、糖尿病による神経障害を併せ持っている患者さんでは、痛みを覚えないケースもあります(無痛性心筋梗塞)。
脳梗塞
脳の血管が詰まってしまい、詰まった箇所の先に血液が供給されなくなってしまうのが脳梗塞です。そして閉塞を来たした場所に応じて、様々な症状を引き起こします。半身の麻痺や言葉の障害などが代表的です。
末梢動脈性疾患
足の血管の動脈硬化が進行し、動脈の狭窄や閉塞によって血流が悪化することによって引き起こされます。足やふくらはぎが痛くなって運動ができない、休み休みでないと歩けない(間欠性跛行)などの症状が現れてきます。生活・行動範囲も制限されてきます。さらに症状が進むと、潰瘍や壊疽を起こしてしまい、足を切断しなければならなくなるケースも出てきます。
妊娠糖尿病
妊娠中に血糖値が高くなったり、初めて血糖値が高い状態が発見されたりしたケースを「妊娠糖尿病」と言います。
- 妊娠糖尿病の原因
- 妊娠時には、胎盤で血糖値を上げやすいホルモン(インスリン拮抗ホルモン)が産生されます。そのため、妊娠中期以後にインスリンが効きにくい状態になり(インスリン抵抗性)、血糖値が上昇しやすくなります。
正常の妊婦さんでは、インスリン抵抗性になる時期には、膵臓から多くのインスリンを分泌して血糖値を上げないように調節します。しかし、必要なだけのインスリンを分泌することができない体質の妊婦さんでは、血糖値の上昇をきたします。
下記のような場合には、血糖値が上昇しやすいと言われています。
- 体重が重い
- 両親や兄弟姉妹に糖尿病がある
- 尿糖陽性
- 先天奇形や巨大児の出産歴がある
- 流産や早産歴がある
- 35歳以上の方
また、妊娠中に検査をして、血糖値が高いことが初めてわかることもあります。特にインスリン抵抗性の無い時期(妊娠初期)に判明した場合には、妊娠前から血糖値が高かった可能性が強いと考えられます。
- 妊娠糖尿病の症状
- 妊娠中に血糖値が高い場合には、母体だけでなく、胎児にも様々な影響が出てきます。母体では早産、妊娠高血圧症候群、羊水過多症、尿路感染症が、胎児には巨大児、新生児の低血糖が起きやすく、子宮内で胎児が死亡することもあります。
さらに、妊娠前から血糖値が高かった可能性の強い場合には、流産しやすく、また生まれてきた子どもが先天奇形を合併していることもあります。
- 妊娠糖尿病の検査と診断
- 妊娠糖尿病のスクリーニング(ふるい分け)は、妊娠初期から開始します。食前・食後を問わずに測定した随時血糖値が100mg/dL以上、または妊娠中に血糖値が上昇しやすい体質がある場合には、「75gブドウ糖負荷試験」を行い、結果が異常であった場合には、治療を開始します。
異常が無い場合には、妊娠中期に随時血糖値を再度測定して100mg/dL以上の場合、または「50gGCT(グルコース・チャレンジ・テスト)」で1時間値が140mg/dL以上の場合には、ブドウ糖負荷試験を行います。 妊娠糖尿病は「75gブドウ糖負荷試験」の結果、負荷前100mg/dL以上、負荷後1時間180mg/dL以上、負荷後2時間150mg/dL以上のうち、いずれか2点を満たした場合に、その診断がつけられます。
- 妊娠糖尿病の治療法
- 治療は食事療法から開始しますが、血糖値が非常に高い時にはインスリン療法が必要です。出産後に血糖値は改善することが多いのですが、妊娠前から血糖値が高かったと考えられる妊婦さんでは、分娩後も治療を続けます。
妊娠中に血糖値が高くなった女性は、将来的に糖尿病になりやすい傾向がありますので、出産後も時々血糖値を測定し、高血糖の早期発見・早期治療を心掛けます。
また、日頃から血糖値が高めの女性は、妊娠前に血糖値を測定し、高かった場合には治療を行い、改善してから妊娠するのが、生まれてくる赤ちゃんのためにも大切です。
脂質異常症(高脂血症)
脂質異常症(高脂血症)というのは、血液中の脂質、具体的には「コレステロール」や「中性脂肪(トリグリセライドなど)」の濃度が慢性的に高い状態のことです。 脂質異常症には、大きく分けて次の3つのタイプがあります。

脂質異常症を放置すると、増えた脂質がどんどん血管の内側に溜まって動脈硬化の進行を促してしまい、ついには心筋梗塞や脳梗塞の発作を招く原因となってしまいます。
また、高血圧などと同様に自覚症状が無いため、健康診断などの機会を利用して、早い段階で見つけることが大切です。
- 脂質異常症は動脈硬化の危険因子
- 狭心症や心筋梗塞などを含めた心臓病と、脳出血や脳梗塞などの脳卒中は、日本人の死因の上位を占めています。これらはどちらも、主に動脈硬化が原因となって起こる血管の病気です。死因の第1位は「がん」ですが、心臓病と脳卒中を合わせると総死亡の約3割を占めるので、動脈硬化を防いでこれらの疾患を予防することは、生命維持にとっても重要です。
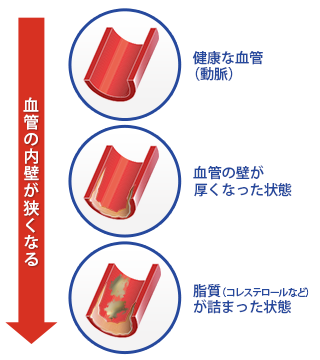 さらに動脈硬化は、高血圧を悪化させたり、腎臓病などの原因となったりします。
さらに動脈硬化は、高血圧を悪化させたり、腎臓病などの原因となったりします。
動脈硬化というのは、心臓から体の各部分へと血液を運ぶ血管が硬くなる疾患です。動脈の内側の壁にコレステロールが溜まり、血管が盛り上がって狭くなり、それとともに血管が硬く、そしてもろくなるのです。
そのため、血液の流れが悪くなったり、盛り上がった部分が破れてしまい、中の脂質と血液が混ざることで血栓(血のかたまり)ができて詰まってしまったりするのが大きな問題となります。
動脈硬化は年齢と共に進行しますが、様々な危険因子によって進行がさらに速められてしまいます。ですから、それらの危険因子を除いていけば、進行を遅らせることができます。高血圧が動脈硬化の大きな危険因子の一つであることはよく知られていますが、脂質異常症も同様に重大な危険因子なのです。
脂質異常症は、自覚症状がまったく無くても、早期に治療を始めることが大切です。
- 脂質異常症の治療
- 脂質異常症の治療の3本柱は、他の生活習慣病と同様に、食事療法、運動療法、および薬物療法です。
なかでも特に重要なのが食事療法であり、これは適正体重の維持とも深く関わってきます。その食事療法についてですが、高LDLコレステロール血症の人は動物性脂肪を含む食品を減らして植物性脂肪を含む食品を増やす、コレステロールの多い食品を減らす、野菜やきのこ類などの食物繊維を豊富に含む食品を積極的に摂る、高トリグリセライド血症の人の場合は糖質の多い食品やお酒を控える、摂取エネルギー(カロリー)をコントロールする、などを心掛けます。
運動療法としては、ウォーキングなどがお勧めです。こうした軽めの有酸素運動を続けていると、トリグリセライドを減らし、HDLコレステロールを増やすことがわかっています。 脂質異常症の治療薬には、主にLDLコレステロールを下げる薬や、トリグリセライドを下げる薬があり、医師は個々の患者さんに最も適した薬を処方します。薬の効果をしっかり出すためにも、また副作用を防止するためにも、きちんとお薬を服用することが肝要です。
高尿酸血症
尿酸とは、遺伝子(DNA)を作っている核酸(かくさん)という物質のなかに含まれるプリン体の分解産物のことです。
プリン体は食事から摂取されるもの以外に、体の新陳代謝によっても産生されます。
尿酸はその約80%が、腎臓を通して尿に溶けた状態で排泄されますが、この排泄量が少なかったり、尿酸がつくられすぎることで排泄が間に合わなかったりすると血液中に尿酸が増えてきます。
「高尿酸血症」とはその名のとおり血液中の尿酸が正常値を超えて高くなった状態です。
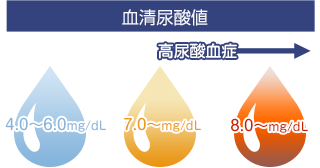
この状態を放置すると痛風発作だけでなく、尿路結石、腎障害、動脈硬化が生じます。れてこの病気も特に自覚症状がなく進行するため、注意が必要です。
尿酸値が7.0㎎/dlを超えると高尿酸血症と定義されます。
(日本痛風・核酸代謝学会 2002年「高尿酸血症・痛風の治療ガイドライン」)
- 高尿酸血症の治療
- 尿酸値の改善には内服薬での治療を行いますが、生活習慣の改善と薬物治療を行うことで、痛風発作だけでなく尿路結石、腎障害、動脈硬化などを予防することが大切です。
※高尿酸血症は多くの生活習慣病との関連がわかっています。
生活習慣の改善が大切です。
- 肥満のある方は食生活を見直したり、適度な運動で体重を減らしましょう。
- アルコール摂取を控えましょう(ビール以外でも尿酸を上昇させます)
- 食事はプリン体を多く含む、動物のレバー、白子等の魚卵、魚の干物などを控えるようにしましょう。
痛風
高尿酸血症の状態が一定期間継続すると、尿酸は尿酸塩という結晶の形になって、関節や腎臓などに析出します。この尿酸塩が関節に沈着することにより急性の関節炎を起こす病気が「痛風」です。特に足の親指の付け根などの関節が赤く腫れて痛み出します。
- 痛風の合併症
- 痛風を起した人は、そうでない人と比べ、心血管障害(狭心症や心筋梗塞)や脳血管障害(脳出血や脳梗塞)の発生リスクが高いことが知られています。これは、痛風に糖尿病や高血圧、脂質異常症などの多くの生活習慣病が合併しやすく、これらの相乗効果で動脈硬化が早く進むからです。
- 痛風の治療
-
- 痛風発作が起こった時は、まずは腫れている関節を安静にして冷却します。
- 禁酒も必要です。
- 痛み止めで症状を改善させ炎症を抑えます。
医師の診断の元、痛み止めや尿酸を下げる薬を服用してください。
尿酸を下げる薬を服用している方が、痛風発作を起こした際、血中の尿酸を急激に下げると発作が悪化することがあるからです。また痛み止めにも副作用があります。